
Rabia
Sabías ...
SOS Children produjo este sitio web para las escuelas, así como este sitio web video sobre África . Todos los niños disponibles para el apadrinamiento de niños de Aldeas Infantiles SOS son atendidos en una casa de familia por la caridad. Leer más ...
| Rabia | |
|---|---|
| Clasificación y recursos externos | |
 Perro con rabia en la etapa paralítica (post-furioso) | |
| CIE- 10 | La 82 |
| DiseasesDB | 11148 |
| MedlinePlus | 001334 |
| Medcenter | med / 1374 eerg / 493 ped / 1974 |
| MeSH | D011818 |
Rabia (pronunciado / Reɪbiːz /. Desde América : la rabia, la "locura") es un virus que causa la enfermedad aguda encefalitis en animales de sangre caliente. La enfermedad es zoonótica, lo que significa que puede transmitirse de una especie a otra, por ejemplo de los perros a los humanos, por una picadura de un animal infectado. Para un ser humano, la rabia es casi siempre mortal si postexposición la profilaxis no se administra antes de la aparición de síntomas severos. El virus de la rabia infecta el sistema nervioso central, en última instancia, causante de la enfermedad en el cerebro y la muerte.
La virus de la rabia viaja hasta el cerebro siguiendo el los nervios periféricos. La período de incubación de la enfermedad es por lo general unos pocos meses en los seres humanos, dependiendo de la distancia que el virus debe viajar para alcanzar el sistema nervioso central. Una vez que el virus de la rabia llega al sistema nervioso central y los síntomas comienzan a mostrar, la infección es prácticamente incurable y generalmente fatal en cuestión de días.
Síntomas en etapa temprana de la rabia son malestar general, dolor de cabeza y fiebre , progresando a aguda dolor, movimientos violentos, la excitación incontrolada, depresión, y la hidrofobia. Por último, el paciente puede experimentar períodos de manía y letargo, llevando eventualmente a coma. La principal causa de muerte es por lo general insuficiencia respiratoria.
La rabia causa cerca de 55.000 muertes al año en todo el mundo humano. 95% de las muertes humanas por rabia ocurren en Asia y África . Aproximadamente el 97% de los casos de rabia humana resultan de las mordeduras de perro. En los EE.UU., los programas de control y vacunación de animales han eliminado efectivamente perros domésticos como reservorios de la rabia. En varios países, entre ellos Australia y Japón, la rabia realizado por animales terrestres ha sido eliminado por completo. Mientras la rabia clásica ha sido erradicada en el Reino Unido, los murciélagos infectados con un virus relacionado se han encontrado en el país en raras ocasiones.
Signos y síntomas

El período entre la infección y el primer síntomas similares a la gripe es típicamente de 2 a 12 semanas, pero los períodos de incubación tan corto como cuatro días y más de seis años se han documentado, dependiendo de la localización y la gravedad de la herida de inoculación y la cantidad de virus introducido. Poco después, los síntomas se expanden a leve o parcial parálisis, ansiedad, insomnio, confusión, agitación, comportamiento anormal, paranoia, terror, y alucinaciones, progresando a delirio. La rabia ha sido llamada hidrofobia porque las víctimas, paralizados a nivel local y que no pueden tragar, se ha sabido que se agitan a la vista de agua.
La muerte resulta casi invariablemente de 2 a 10 días después de los primeros síntomas. Una vez que los síntomas se hayan presentado, la supervivencia es rara, incluso con la administración de la atención adecuada e intensiva. En 2005 Jeanna Giese, el primer paciente tratado con el Protocolo de Milwaukee, se convirtió en la primera persona que se haya registrado para tener rabia sobrevivido sin recibir profilaxis postexposición exitosas. Una intención de tratar el análisis, ya ha encontrado este protocolo tiene una tasa de supervivencia de alrededor del 8%.
Diagnóstico
La método de referencia para el diagnóstico de la rabia es mediante la realización de PCR o cultivo viral en muestras de cerebro toma después de la muerte. El diagnóstico también puede ser fiable hizo a partir de muestras de piel tomadas antes de la muerte. El diagnóstico puede realizarse de la saliva, la orina y muestras de líquido cefalorraquídeo, pero esto no es tan sensible. Cuerpos de inclusión cerebrales llamados Cuerpos de Negri son 100% de diagnóstico para la infección de la rabia, pero se encuentran en sólo alrededor del 80% de los casos. Si es posible, el animal del que se recibió la mordida también debe ser examinado para la rabia.
La diagnóstico diferencial en un caso de sospecha de rabia humana puede incluir inicialmente cualquier causa de encefalitis, en particular la infección con virus tales como herpesvirus, enterovirus, y arbovirus tales como Virus del Nilo Occidental. Los virus más importantes para descartar son el virus del herpes simple de tipo uno, virus varicela-zoster, y (con menos frecuencia) enterovirus, incluyendo coxsackieviruses, ecovirus, poliovirus, y humano enterovirus 68 a 71.
Nuevas causas de la encefalitis viral también son posibles, como se evidenció por el brote de 1999 en Malasia de 300 casos de encefalitis con una tasa de mortalidad del 40% causada por el virus de Nipah , un recién reconocido paramixovirus. Del mismo modo, los virus conocidos pueden introducirse en nuevos lugares, como lo ilustra el reciente brote de encefalitis por virus del Nilo Occidental en los EE.UU. oriental. Factores epidemiológicos, tales como la temporada, la ubicación geográfica y la edad del paciente, historial de viajes, y la posible exposición a las picaduras, roedores y garrapatas, pueden ayudar a dirigir el diagnóstico.
Diagnóstico de la rabia más barato será posible para los entornos de bajos ingresos: diagnóstico de la rabia exacta se puede hacer a una décima parte del costo de las pruebas tradicionales usando básica técnicas de microscopía de luz.
Prevención
Todos los casos de rabia humana fueron mortales hasta que se desarrolló una vacuna en 1885 por Louis Pasteur y Émile Roux. Su vacuna original fue cosechada de conejos infectados, de los cuales el virus en el tejido nervioso se vio debilitada por dejar que se seque durante cinco a 10 días. Vacunas derivadas de tejido nerviosos similares se siguen utilizando en algunos países, ya que son mucho más baratos que las vacunas de cultivos celulares modernos.
El humano vacuna contra la rabia de células diploides se inició en 1967; una vacuna nueva y menos costosa de células de embrión de pollo purificado y purificado vacuna antirrábica de células vero ya están disponibles. La vacuna recombinante denominado V-RG ha sido utilizado con éxito en Bélgica, Francia, Alemania y los EE.UU. para prevenir los brotes de rabia en animales no domesticados. Actualmente, la vacunación antes de la exposición se ha utilizado en ambas poblaciones humanas y no humanas, donde, como en muchas jurisdicciones, se requieren animales domesticados para ser vacunados.
En los EE.UU., ya que la vacunación generalizada de los perros y gatos domésticos y el desarrollo de vacunas humanas eficaces y tratamientos de inmunoglobulina, el número de muertes humanas por rabia registrados se ha reducido de 100 o más al año a principios del siglo 20, a uno o dos por año, causada principalmente por mordeduras de murciélagos que pueden pasar inadvertido por la víctima y por lo tanto no se trata.
El Departamento de Salud de Missouri y Servicios para Personas Mayores de Vigilancia de Enfermedades Transmisibles Informe Anual 2007 señala lo siguiente puede ayudar a reducir el riesgo de exposición a la rabia:
- La vacunación de perros, gatos, conejos y hurones contra la rabia
- Mantener mascotas bajo supervisión
- No manipular animales salvajes o callejeros
- Ponerse en contacto con un oficial de control de animales al observar un animal salvaje o un perro callejero, sobre todo si el animal está actuando de manera extraña
- Lavar la herida con agua y jabón durante 10 a 15 minutos, si es mordido por un animal, y ponerse en contacto con un profesional de la salud para determinar si es necesaria la profilaxis postexposición
28 de septiembre es Día Mundial de la Rabia, que promueve la información y la prevención y eliminación de la enfermedad.
Tratamiento
El tratamiento después de la exposición es un gran éxito en la prevención de la enfermedad si se administra con prontitud, en general dentro de los 10 días de la infección. Lavar a fondo la herida tan pronto como sea posible con jabón y agua durante aproximadamente cinco minutos es muy eficaz en la reducción del número de partículas virales. "Si está disponible, una como la povidona yodada antiséptico virucida, tintura de yodo, solución acuosa de yodo, o alcohol (etanol) se deben aplicar después del lavado. Membranas mucosas expuestas como ojos, la nariz o la boca deben lavarse bien con agua ".
En los EE.UU., el Centros para el Control y Prevención de Enfermedades recomienda los pacientes reciben una dosis de rabia humana inmunoglobulina (HRIG) y cuatro dosis de la vacuna contra la rabia en un período de 14 días. La dosis de inmunoglobulina no debe exceder de 20 unidades por kilogramo de peso corporal. HRIG es caro y constituye la gran mayoría de los costes del tratamiento posterior a la exposición, que van tan alto como varios miles de dólares. Tanto como sea posible de esta dosis debe ser infiltradas por las picaduras, y el resto se administra por inyección intramuscular profunda en un lugar distante del sitio de vacunación.
La primera dosis de la vacuna contra la rabia se da tan pronto como sea posible después de la exposición, con dosis adicionales en los días tres, siete y 14 después de la primera. Los pacientes que tienen la vacunación previa a la exposición recibida anteriormente no reciben la inmunoglobulina, sólo las vacunas postexposición en los días 0 y 2.
Las vacunas basadas en células modernas son similares a vacunas contra la gripe en términos de dolor y efectos secundarios. Las viejas vacunas nerviosas basado en los tejidos que requieren múltiples inyecciones dolorosas en el abdomen con una aguja grande son baratos, pero se están eliminando gradualmente y reemplazados por asequibles Organización Mundial de la Salud regímenes de vacunación intradérmica.
La vacunación intramuscular debe administrarse en el deltoides, no zona glútea, que ha sido asociada con la insuficiencia de vacunación debido a la inyección en grasa en vez de músculo. En los bebés, la cara lateral del muslo se utiliza como para las vacunaciones infantiles de rutina.
Despertar a encontrar un murciélago en la habitación, o encontrar un murciélago en la habitación de un niño previamente desatendido o mentalmente discapacitado o persona en estado de embriaguez, se considera como una indicación para la profilaxis post-exposición (PEP). La recomendación para el uso preventivo de PEP en los encuentros de murciélagos ocultos donde no hay contacto es reconocida ha sido cuestionado en la literatura médica, en base a un análisis de costo-beneficio. Sin embargo, un estudio de 2002 ha apoyado el protocolo de administración cautelar de PEP donde un niño o individuo comprometido mentalmente ha estado a solas con un bate, especialmente en las zonas del sueño, donde se pueden producir una mordedura o exposición sin que la víctima sea consciente. Comenzado con poca o ninguna demora, PEP es 100% eficaz contra la rabia. En el caso en el que se ha producido un retraso significativo en la administración de PEP, el tratamiento debe administrarse independientemente, ya que puede todavía ser eficaz.
Barrera hematoencefálica
La evidencia reciente indica un aumento artificial de la permeabilidad de la barrera hematoencefálica, que normalmente no permiten a las células inmunes a través de la mayor parte, promueve la eliminación del virus.
Coma inducido
En 2004, la joven estadounidense Jeanna Giese sobrevivió una infección de la rabia no vacunados. Ella se colocó en una coma inducido al inicio de los síntomas y dada ketamina, midazolam, ribavirina, y amantadina. Sus médicos tratamiento administrados basan en la hipótesis de que los efectos perjudiciales de la rabia fueron causados por disfunciones temporales en el cerebro y podrían evitarse mediante la inducción de un alto temporal parcial de la función cerebral que protegería al cerebro del daño mientras que da la hora del sistema inmunológico para derrotar al virus. Después de 31 días de aislamiento y 76 días de hospitalización, Giese fue dado de alta del hospital. Ella sobrevivió casi sin secuelas permanentes, ya partir de 2009, estaba empezando su tercer año de estudios universitarios.
Régimen de tratamiento de Giese se conocía como el "protocolo de Milwaukee", que desde entonces ha sufrido de revisión con la segunda versión omitiendo el uso de ribavirina. Dos de los 25 pacientes sobrevivieron al ser tratados bajo el primer protocolo. Otros 10 pacientes han sido tratados en el marco del protocolo revisado, con otros dos sobrevivientes. El fármaco anestésico ketamina ha demostrado el potencial para la inhibición de virus de la rabia en ratas, y se utiliza como parte del protocolo de Milwaukee.
El 10 de abril de 2008, en Cali, Colombia, se informó de un niño de 11 años a tener rabia sobrevivido y el coma inducido y sin daño cerebral notable.
El 12 de junio de 2011, Precious Reynolds, una niña de ocho años de edad, de Condado de Humboldt, California, se convirtió en la tercera persona se informó en el mundo y el segundo en el de los Estados Unidos se han recuperado de la rabia sin recibir PEP.
Pronóstico
El tratamiento después de la exposición (recepción de las vacunas), PEP, es de gran éxito en la prevención de la enfermedad si se administra rápidamente, en general dentro de los 6 días de la infección. Comenzado con poca o ninguna demora, PEP es 100% eficaz contra la rabia. En el caso de retraso significativo en la administración de PEP, el tratamiento todavía tiene una oportunidad de éxito.
En los seres humanos no vacunados, la rabia suele ser mortal después síntomas neurológicos han desarrollado, pero después de la exposición símbolo de vacunación pueden evitar que el virus progresa. La rabia mata a alrededor de 55.000 personas al año, sobre todo en Asia y África.
Los datos de supervivencia utilizando el Protocolo de Milwaukee están disponibles en el registro de la rabia.
Epidemiología
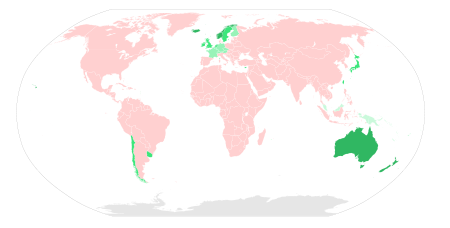
Transmisión
Cualquier animal de sangre caliente, incluidos los seres humanos, puede infectarse con el virus de la rabia y el desarrollo de los síntomas, aunque sólo se han conocido los pájaros que están infectados en los experimentos. El virus incluso se ha adaptado para crecer en células de poiquilotermos («a sangre fría") vertebrados. La mayoría de los animales pueden ser infectados por el virus y pueden transmitir la enfermedad a los humanos. Infectados murciélagos , monos , mapaches, zorros , zorrillos, el ganado , los lobos , coyotes, perros , mangostas (mangosta normalmente amarillo) o los gatos presentan el mayor riesgo para los seres humanos.
La rabia también puede propagarse a través de la exposición a la infección animales domésticos de granja, marmotas, comadrejas , osos , mapaches, zorrillos y otros carnívoros silvestres. Los pequeños roedores, como ardillas, hamsters, cobayas, jerbos, ardillas, ratas y ratones, y lagomorfos, como conejos y liebres, casi nunca se encuentran infectados con rabia y no se sabe que transmitir la rabia a los humanos. La Virginia zarigüeya es resistente, pero no es inmune a la rabia.
El virus está presente habitualmente en los nervios y la saliva de un animal rabioso sintomático. La ruta de infección es generalmente, pero no siempre, por una picadura. En muchos casos, el animal infectado es excepcionalmente agresivo, puede atacar sin provocación, y exhibe un comportamiento característico de otro modo. Este es un ejemplo de un patógeno viral modificar el comportamiento de su huésped para facilitar su transmisión a otros huéspedes.
La transmisión entre seres humanos es extremadamente rara. Unos pocos casos se han registrado a través de cirugía de trasplante.
Después de una infección humana típica por mordedura, el virus entra al sistema nervioso periférico. A continuación, se desplaza a lo largo del nervios hacia el sistema nervioso central. Durante esta fase, el virus no puede ser detectado fácilmente dentro del huésped, y la vacunación todavía puede conferir inmunidad mediada por células para prevenir la rabia sintomática. Cuando el virus llega al cerebro , provoca rápidamente encefalitis, la fase prodrómica, y es el comienzo de los síntomas. Una vez que el paciente presente síntomas, el tratamiento es casi nunca es eficaz y la mortalidad es superior al 99%. La rabia también puede inflamar la médula espinal, produciendo transversal mielitis.
Predominio
El virus de la rabia sobrevive en extensos y variados, embalses fauna rurales. Está presente en las poblaciones de animales de casi todos los países del mundo, excepto en Australia y Nueva Zelanda. Murciélagos australianos lyssavirus (ABLV) descubierto en 1996 es similar a la rabia, y se cree que es frecuente en las poblaciones de murciélagos nativos. En algunos países, como los de Europa occidental y Oceanía, la rabia se considera que es frecuente entre las únicas poblaciones de murciélagos.
En Asia, partes de las Américas, y grandes partes de África, los perros siguen siendo el principal huésped. Obligatoria la vacunación de los animales es menos eficaz en las zonas rurales. Especialmente en los países en desarrollo, las mascotas no pueden mantenerse en privado y su destrucción pueden ser inaceptables. Las vacunas orales se pueden distribuir de forma segura en los cebos, una práctica que ha reducido con éxito la rabia en zonas rurales de Canadá , Francia y el Reino Unidos . En Montreal , Canadá, los cebos se utilizan con éxito en mapaches en la zona de Mont-Royal Park. Las campañas de vacunación pueden ser costosos, y el análisis de costo-beneficio sugiere cebos pueden ser un método rentable de control.
Se estima que 55.000 muertes humanas por rabia ocurren anualmente en todo el mundo, con cerca de 31.000 en Asia y 24.000 en África. India tiene la tasa más alta de la rabia humana en el mundo, principalmente a causa de los perros callejeros, cuyo número ha aumentado considerablemente desde que una ley de 2001 prohibió la matanza de perros. 20.000 personas se estima que mueren cada año a partir de la rabia en la India - más de un tercio de la cifra global. A partir de 2007, Vietnam tuvo la segunda más alta categoría, seguido de Tailandia; en estos países, el virus se transmite principalmente a través de los caninos (perros salvajes y otras especies caninas salvaje). Otra fuente de la rabia en Asia es el auge de mascota. En 2006 China, presentó el " política de un solo perro "en Beijing para controlar el problema.
La rabia es común entre los animales salvajes en los EE.UU.. Murciélagos , mapaches, zorrillos y zorros representan casi todos los casos reportados (98% en 2009). Murciélagos rabiosos se encuentran en los 48 estados contiguos. Otros depósitos son más limitados geográficamente; por ejemplo, la variante de virus de la rabia mapache sólo se encuentra en una banda relativamente estrecha a lo largo de la costa este. Debido a una alta conciencia pública sobre el virus, los esfuerzos de vacunación de los animales domésticos y de reducción de las poblaciones salvajes, y la disponibilidad de profilaxis post-exposición, los incidentes de la rabia en los humanos son muy raros. Se informó de un total de 49 casos de la enfermedad en el país en 1995-2011; de estos, 11 se cree que han sido adquiridos en el extranjero. Casi todos los casos a nivel nacional adquiridos se atribuyen a las mordeduras de murciélagos.
Virología
El virus de la rabia es la especie tipo del Lyssavirus género , en la familia Rhabdoviridae, orden Mononegavirales. Lisavirus tienen simetría helicoidal, con una longitud de aproximadamente 180 nm y una sección transversal de aproximadamente 75 nm. Estos virus son envuelto y tener una sola hebra Con genoma de ARN sentido negativo. La información genética está lleno como ribonucleoprotein complejo en el que el ARN está estrechamente vinculada por la nucleoproteína viral. La ARN del genoma del virus codifica cinco genes cuyo orden es altamente conservado: nucleoproteína (N), la fosfoproteína (P), proteína de matriz (M), glicoproteína (G), y la ARN polimerasa viral (L).
Una vez dentro de una célula muscular o nervioso, el virus se somete a la replicación. Los picos triméricas en el exterior de la membrana del virus interactúan con un receptor celular específico, el más probable uno que es el receptor de la acetilcolina. Los pellizcos de la membrana celular en una procesión conocida como pinocitosis y permite la entrada del virus en la célula por medio de un endosoma. El virus continuación, utiliza el ambiente ácido del endosoma que y se une a su membrana simultáneamente, la liberación de sus cinco proteínas y ARN de cadena sencilla en el citoplasma.
La proteína L transcribe a continuación, cinco hebras de ARNm y una cadena positiva de RNA todo desde el original de ARN de cadena negativa usando nucleótidos libres en el citoplasma. Estos cinco hebras de ARNm se traducen en sus correspondientes proteínas (proteínas P, L, N, G y M) en los ribosomas libres en el citoplasma. Algunas proteínas requieren modificaciones post-traslativas. Por ejemplo, la proteína G viaja a través bruto retículo endoplasmático, donde se somete a más de plegado, y luego se transporta a la Aparato de Golgi, donde se añade un grupo azúcar a la misma ( glicosilación).
Cuando hay suficientes proteínas, la polimerasa viral comenzará a sintetizar nuevas cadenas negativas de ARN a partir de la plantilla de la cadena de ARN positivo. Estas hebras negativas a continuación, formar complejos con el N, P, L y las proteínas M y luego viajar a la membrana interna de la célula, donde una proteína G se ha incrustado en la membrana. La proteína G a continuación, se enrolla alrededor del complejo NPLM de proteínas que toman parte de la membrana celular del huésped con él, que formarán la nueva envoltura exterior de la partícula de virus. Después, el virus yemas desde el celular.
Desde el punto de entrada, el virus es neurotrópico, viajando rápidamente a lo largo de las vías nerviosas en el sistema nervioso central, y luego a otros órganos. La glándulas salivales reciben altas concentraciones del virus, permitiendo de este modo aún más la transmisión.
Historia
Etimología

El término se deriva del latín de la rabia, "locura". Esto, a su vez, puede estar relacionado con la rabhas sánscrito, "violentar". Los griegos deriva la palabra lyssa, desde lud o "violento"; de esta raíz se utiliza en el nombre del género Lyssavirus de la rabia.
Impacto
Debido a su naturaleza potencialmente violenta, la rabia ha sido conocida desde alrededor del año 2000 aC El primer registro escrito de la rabia se encuentra en la Mesopotamia Codex de Eshnunna (circa 1930 aC), que dicta que el propietario de un perro que muestre síntomas de la rabia debe tomar medida preventiva contra las picaduras. Si otra persona fueron mordidos por un perro rabioso y murió más tarde, el dueño fue fuertemente multado.
La rabia era considerada una plaga por su prevalencia en el siglo 19. En Francia y Bélgica, donde Saint Hubert fue venerado, el " Clave de San Huberto "se calentó y se aplica para cauterizar la herida. Mediante escrito de el pensamiento mágico, los perros se marca con la tecla con la esperanza de protegerlos de la rabia. El miedo a la rabia era casi irracional, debido al importante número de vectores (principalmente perros rabiosos) y la ausencia de cualquier tratamiento eficaz. No era raro que una persona, que no muestran signos de la enfermedad, mordido por un perro meramente sospechoso de ser rabioso, suicidarse o ser asesinado por los demás. Esto dio a Louis Pasteur amplia oportunidad para probar tratamientos post-exposición de 1885. En tiempos de los antiguos médicos, la fijación de la lengua (el lingual frenillo, una membrana mucosa) se corta y se retira ya que es donde se pensaba que la rabia que se originan. Esta práctica cesó con el descubrimiento de la verdadera causa de la rabia.
En otros animales
La rabia es infecciosa para los mamíferos; tres etapas se reconocen. La primera etapa es un periodo de uno a tres días se caracteriza por cambios de comportamiento y se conoce como el fase prodrómica. La segunda es la etapa excitative, que dura tres a cuatro días. Esta etapa es a menudo conocido como "rabia furiosa" por la tendencia del animal afectado para ser hiper-reactiva a los estímulos externos y morder a nada cerca. La tercera es la fase paralítica y es causada por el daño a las neuronas motoras. Falta de coordinación es verse a causa de la extremidad trasera parálisis y babeo y dificultad para tragar es causada por la parálisis de los músculos faciales y de la garganta. La muerte generalmente es causada por paro respiratorio.
Investigación y genes usos de terapia
La rabia tiene la ventaja sobre otra pseudotipado métodos para la entrega de genes en que la célula de metas ( tropismo tisular) es más específica para los difíciles de llegar a los sitios, como el sistema nervioso central sin métodos de entrega invasivos, así como ser capaz de rastreo retrógrado (es decir, en contra de la corriente de información en sinapsis) en los circuitos neuronales.
